Eine der häufigsten
urologischen
Erkrankungen.
Was ist Urolithiasis?
Weltweit
106 Mio.
Fälle im Jahr 2019.
Anstieg der Nierensteinprävalenz um
37%
In den letzten 20 Jahren.
Es kommt bei bis zu
50%
der Nierensteinpatienten
zu einem Rezidiv.
RESTFRAGMENTE
ERHÖHEN DAS
Risiko
FÜR EIN REZIDIV.
Nierensteine.
Eine der häufigsten urologischen Erkrankungen.
Die Häufigkeit von Harnsteinen variiert weltweit zwischen 1% und 20%. In Ländern mit hohem Lebensstandard wie Schweden, Kanada oder den USA ist die Prävalenz besonders hoch (über 10%). Einige Regionen verzeichneten in den letzten 20 Jahren einen Anstieg von mehr als 37%. Zunehmend zeigt sich ein Zusammenhang zwischen Nierensteinen und dem Risiko für chronische Nierenerkrankungen (CKD). Die Global Burden of Disease Study (GBD) erfasste für das Jahr 2019 weltweit 106 Millionen Menschen mit Urolithiasis.



Wie werden Nierensteine behandelt?
Man unterscheidet zwischen nicht-interventioneller (konservativer) und interventioneller Therapie. Interventionelle Therapien umfassen:
• Extrakorporale Stoßwellenlithotripsie (ESWL oder SWL)
• Perkutane Nephrolithotomie (PCNL oder PNL)
• Ureterorenoskopie (URS)
Extrakorporale Stoßwellenlithotripsie (ESWL oder SWL)
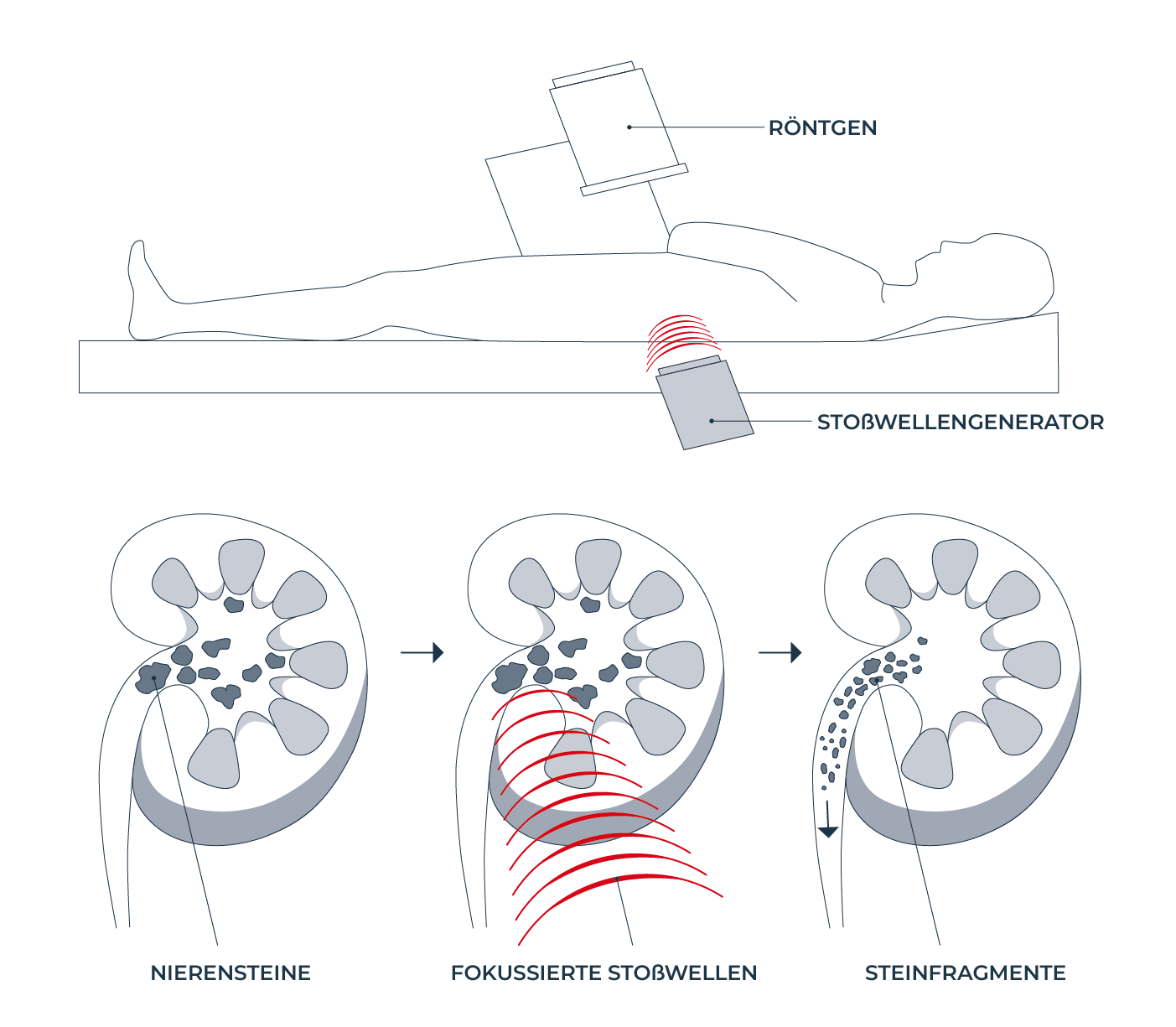
Die ESWL ist ein nicht-invasiver Eingriff. Stoßwellen werden außerhalb des Körpers erzeugt, um Nierensteine zu zertrümmern. Die resultierenden Fragmente sollten klein genug sein, um mit dem Urin ausgeschieden zu werden.
Perkutane Nephrolithotomie (PCNL oder PNL)
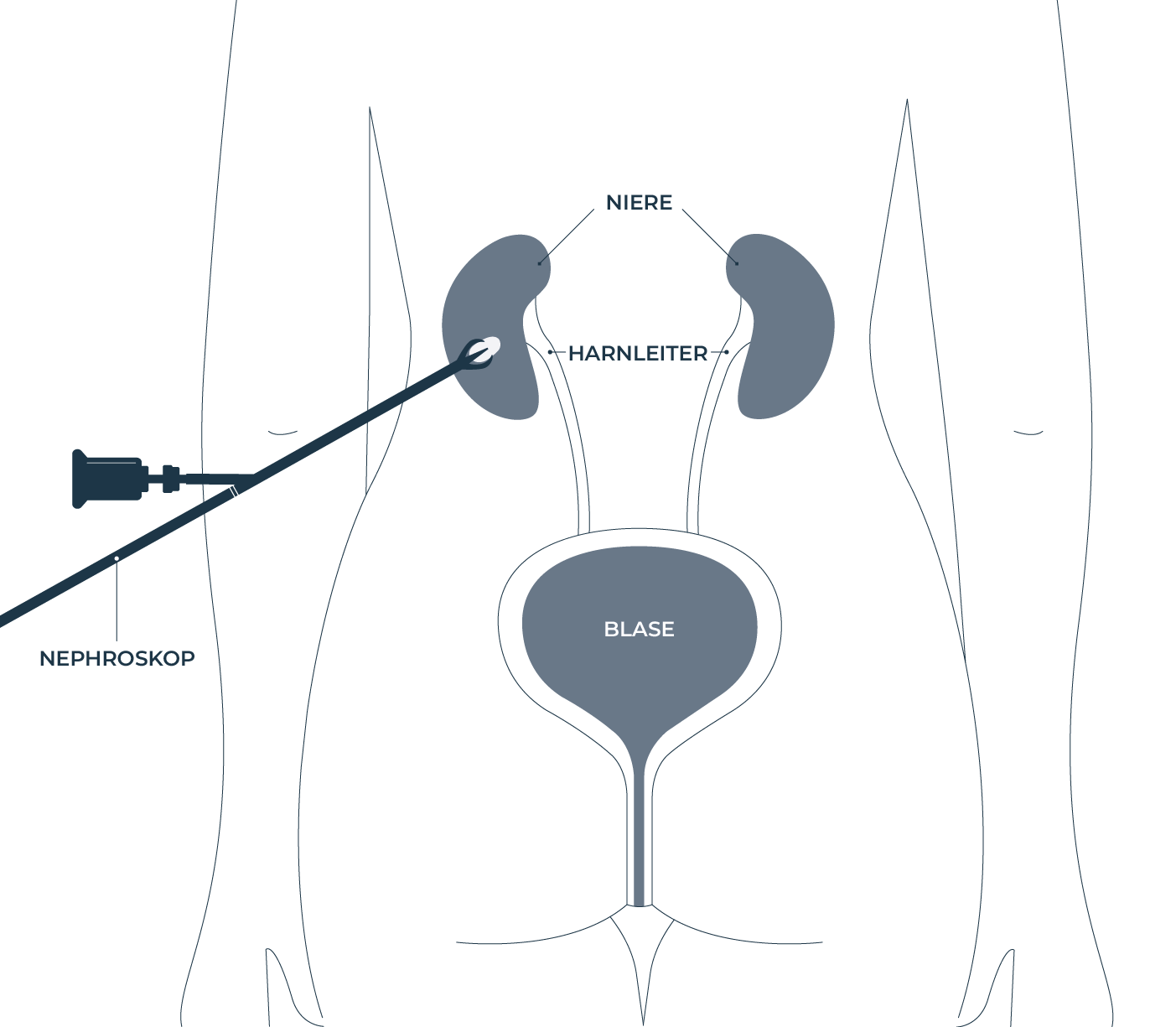
Die PCNL ist eine chirurgische Methode zur direkten Entfernung von Nierensteinen. Sie eignet sich besonders für große Steine. Der Eingriff erfolgt unter Vollnarkose. Ein Nephroskop wird durch die Haut direkt in die Niere eingeführt. PCNL ist daher invasiver als ESWL und URS und birgt ein höheres Komplikationsrisiko.
Während des Eingriffs werden zusätzlich Katheter in Blase und Harnleiter eingeführt. Aus der Blase wird Urin abgelassen und im Harnleiter wird gegebenenfalls Kontrastmittel zur besseren Lokalisation des Nierensteins instilliert. Die Steine werden mit Laser oder Ultraschall zertrümmert und durch das Endoskop mit einem Steinfangkörbchen aktiv entfernt. Kleine Fragmente werden ausgespült oder für einen spontanen Abgang in der Niere belassen.
Ureterorenoskopie (URS)
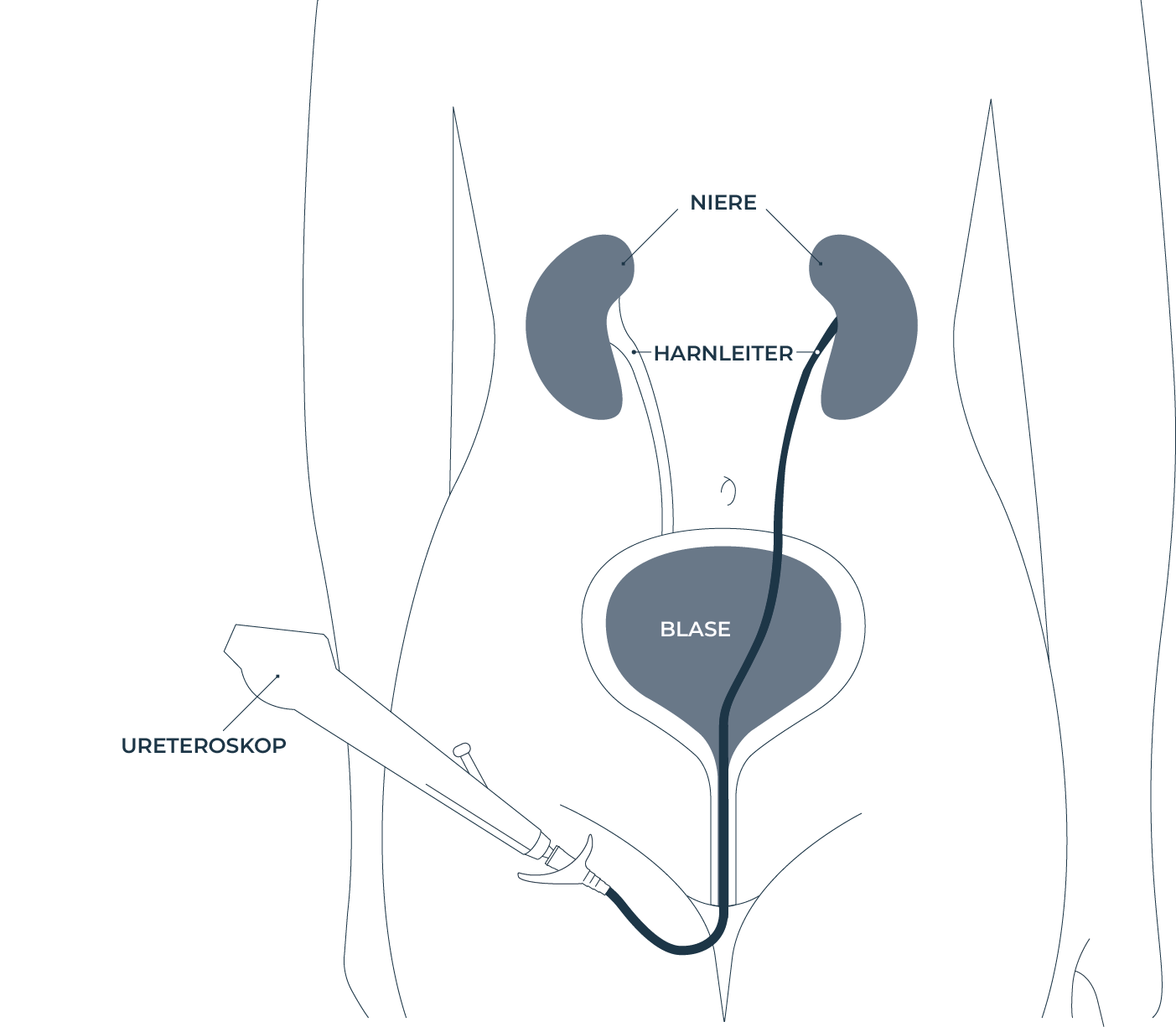
Die URS ist ein minimal-invasives Operationsverfahren, mit dem eine Spiegelung des Harnleiters und der Niere durchgeführt werden kann. Unter Vollnarkose wird ein Ureterorenoskop über die Harnröhrenöffnung durch Harnröhre und Blase in den Harnleiter und die Niere eingeführt. Der Einsatz von Kontrastmittel ermöglicht es, den Nierenstein besser zu lokalisieren und anatomische Auffälligkeiten zu identifizieren. Das Ureteroskop ist mit einer winzigen Kamera ausgestattet, die dazu dient, durch die Blase in den Harnleiter zu sehen. Der Stein wird entweder direkt entfernt oder mit dem Laser zertrümmert. Die Fragmente werden mit einem Steinfangkörbchen aktiv entfernt.
Nach dem Eingriff kann eine Harnleiterschleuse und zusätzlich ein Urinkatheter eingesetzt werden, um den Urinabfluss zu erleichtern – sollte der Harnleiter durch den Eingriff geschwollen sein. Sowohl die Harnleiterschleuse als auch der Urinkatheter werden kurz nach der Operation entfernt. Der Patient kann das Krankenhaus verlassen, wenn er die Blase entleeren kann und keine Komplikationen auftreten.
Risikofaktor: Restfragmente
Restfragmente, die nach interventioneller Therapie in der Niere oder im Harnleiter verbleiben, können einen Kern zur erneuten Steinbildung darstellen. Die Bezeichnung „klinisch insignifikante Restfragmente (engl. Clinically insignificant residual fragments, CIRF)“ für Restfragmente <4 mm ist veraltet und soll nach der aktuellen S2k Leitlinie nicht mehr verwendet werden. Das Risiko eines Rezidivs liegt bei 21-59% der Patienten mit Restfragmenten innerhalb von 5 Jahren nach Intervention. Besonders Patienten mit Struvitsteinen, auch Infektsteine genannt, die häufig durch Harnwegsinfektionen entstehen, haben ein hohes Risiko für ein Rezidiv.
Demzufolge empfiehlt die Leitlinie die aktive Steinentfernung von symptomatischen Restfragmenten unabhängig von der Größe und von asymptomatischen Restfragmenten >4 mm sowie die regelmäßige Kontrolle bei Fragmenten <4 mm. Je kleiner die Restfragmente sind, desto höher ist die Wahrscheinlichkeit, dass diese spontan abgehen. Jedoch gibt es Hinweise, dass selbst Restfragmente <1 mm, auch Dust (engl. für Staub) genannt, nicht immer spontan abgehen und größer werden.
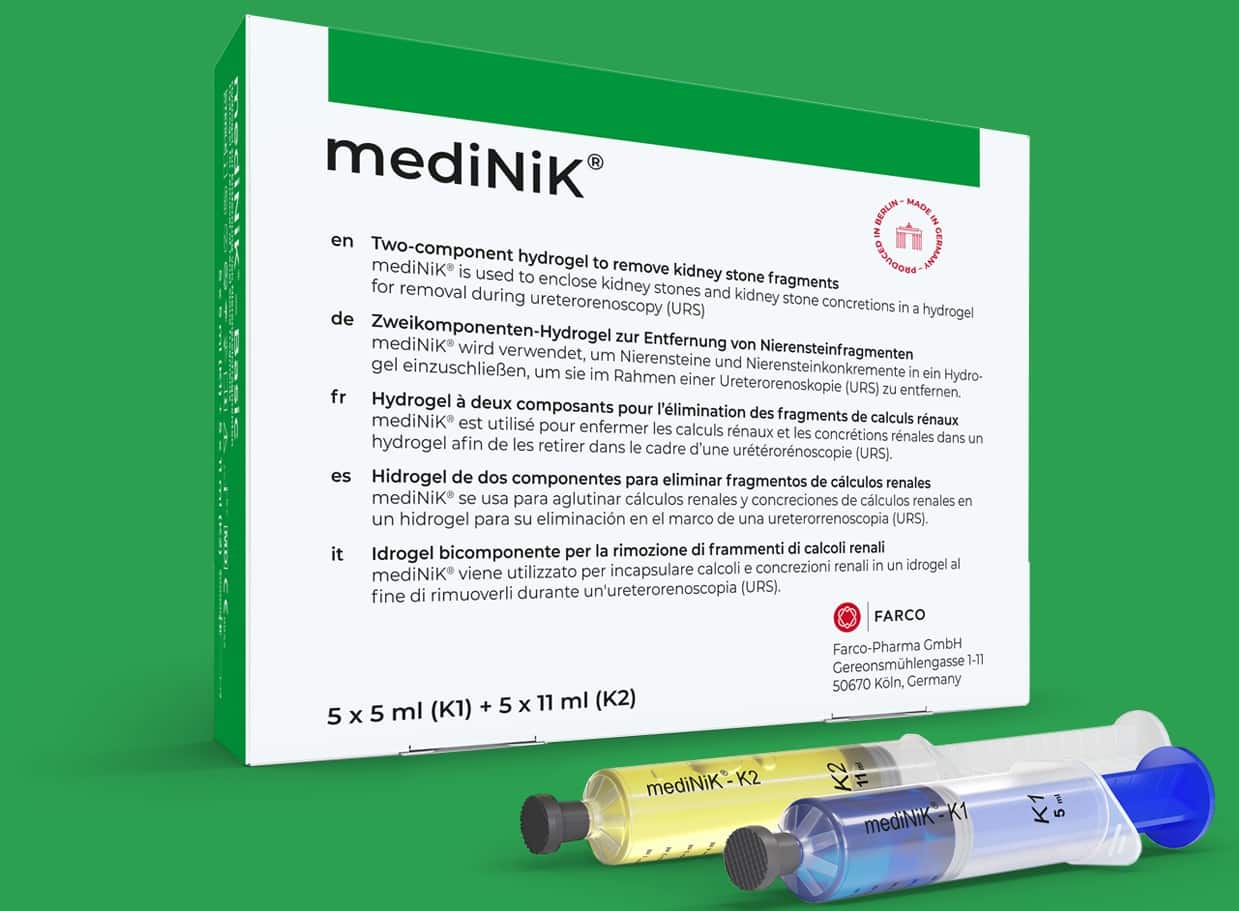
„Mit mediNiK® kann ich meinen Patient:innen garantieren, dass sie nach einer Operation steinfrei sind.“
Dr. med. Michael Straub
Geschäftsführender Oberarzt Leitung Endourologie und Harnsteinzentrum, Klinikum rechts der Isar, München
Wie entstehen Nieren- und Harnsteine?
Unsere Nieren haben – unter anderem – die wichtige Aufgabe, die Konzentration von Salzen, Elektrolyten, Wasser und den Säure-Base-Haushalt im Körper zu regulieren, indem diese von den Nieren im Urin bedarfsgerecht ausgeschieden werden. Der Urin wird in den Nieren gebildet, über die Harnleiter zur Blase transportiert und durch die Harnröhre ausgeschieden.
Nierensteine entstehen, wenn bestimmte Salze oder Harnsäure im Urin zu hoch konzentriert sind. Kleine Kristalle bilden sich und wachsen zu größeren Steinen heran. Der genaue Entstehungsprozess ist komplex und noch nicht vollständig geklärt. Risikofaktoren für Nierensteine sind:
Lebensgewohnheiten und Ernährung
- Übermäßiger Verzehr von tierischen Proteinen und Salz
- Mangel an Chelatbildnern wie Citrat, Ballaststoffen und alkalischen Lebensmitteln
Stoffwechselstörungen
- Hypercalciurie, Hypocitraturie, Hyperoxalurie, Hyperurikosurie
- Gicht (gestörter Harnsäurestoffwechsel)
Störungen des Kalziumstoffwechsels
- Primärer Hyperparathyreoidismus und andere Störungen des Kalziumstoffwechsels
Urinzusammensetzung
- Zu viele Kristallisationsförderer
- Zu wenig hemmende Substanzen
Geringes Urinvolumen
- Unzureichende Wasseraufnahme
Wiederkehrende Harnwegsinfektionen
- Veränderungen des Urin-pH-Werts
- Alkalisierung durch bakterielle Urease (z.B. Proteus mirabilis)
Genetische Faktoren
- Familiäre Veranlagung
- Monogene Erbkrankheiten
- Renale tubuläre Azidose
Anatomische Anomalien
- Defekte der medullären Schwammniere
- Uretero-pelvine Kreuzungsstenose
- Pyeloureterale Duplikation
- Polyzystische Nierenerkrankung
- Hufeisenniere
Andere Faktoren
- Bluthochdruck
- Übergewicht
- Klimawandel und geografische Bedingungen
Darmerkrankungen
- Entzündliche Darmerkrankungen
- Intestinale Malabsorption
- Fehlen von oxalatabbauenden Darmbakterien
Bestimmte Medikamente
- Indinavir (Crixivan)
- Sulfonamide (Sulfadiazin)
- Bestimmte Diuretika
- Ceftriaxon (in hoher Dosis über längere Zeit)
- Harntreibende Mittel, die schwer löslich sind und die Bildung von Steinen begünstigen
Prävention von Harnsteinerkrankungen
Um ein Wiederauftreten der Steinerkrankung zu verhindern, wird zunächst vom Arzt eine Risikoeinschätzung vorgenommen, die den Patienten entweder der Niedrigrisiko- oder der Hochrisikogruppe zuordnet. Diese wird anhand der Zusammensetzung der Harnsteine und der Basisdiagnostik (Ernährung, Komorbiditäten, Medikamenteneinnahme, Familienanamnese, Blutlabor etc.) evaluiert. Hochrisikopatienten benötigen neben der allgemeinen Harnsteinmetaphylaxe als Basistherapie zusätzlich eine steinspezifische Prophylaxe in Abhängigkeit vom biochemischen Risikoprofil des Patienten.
Für alle Harnstein-Patienten unabhängig der Risikogruppe werden folgende allgemeine Maßnahmen (Basistherapie) empfohlen:
Anpassung der Flüssigkeitszufuhr
Erhöhung der Trinkmenge auf 2,5 bis 3 l täglich: Dies führt zu verstärkter Durchspülung der Harnwege, verkürzt die Harndurchgangszeit, erschwert Kristallbildung und spült pathogene Keime aus.
Geeignete Getränke: Nieren-, Blasen- und Früchtetees, mineralstoffarme Mineralwässer, Apfelsaft (urinneutral); Bicarbonat reiche Heilwässer, Zitrussäfte (harnalkalisierend).
Ungeeignete Getränke: Meidung von koffeinhaltigem Kaffee und schwarzer Tee (max. 2-3 Tassen/Tag), Alkohol, zuckerhaltige Limonaden, Softdrinks und Cola (erhöhen das Risiko der Kalziumoxalat-Steinbildung).
Anpassung der Ernährung
Protein: 0,8 g/kg Körpergewicht, vorzugsweise pflanzlich. Reduzierung von tierischem Eiweiß, da es die die Kalziumausscheidung und damit Steinbildungsrisiko erhöht.
Purine: Reduzierung von purinreichen Lebensmitteln (Innereien, Fleisch, Fisch, Hülsenfrüchte) erhöht die Harnsäureausscheidung und das Steinbildungsrisiko.
Kalzium: Ausreichende Zufuhr durch fettarme Milchprodukte und kalziumreiche Mineralwässer. Niedrige Kalziumzufuhr erhöht das Risiko der Kalziumoxalat-Steinbildung.
Magnesium: Reduziert die Oxalsäure-Ausscheidung und fördert die Löslichkeit von Kalziumoxalat.
Anpassung der Lebensführung
Körperliche Bewegung: Durch körperliche Aktivität werden winzige Harnkristalle effizienter ausgeschieden. Neben sportlichen Aktivitäten tragen auch veränderte Alltagsgewohnheiten, wie die Nutzung der Treppe oder das Fahrradfahren, dazu bei.
Gewichtsnormalisierung: Übergewicht begünstigt die Entstehung von Harnsteinen. Daher sollte bei Übergewicht eine Gewichtsreduktion angestrebt werden.
Stressbegrenzung: Stress ist ebenfalls ein Risikofaktor für die erneute Bildung von Harnsteinen. Entspannungstechniken können die Wahrscheinlichkeit eines Rückfalls senken.
Für Hochrisiko-Patienten
Folgende steinspezifische Maßnahmen werden zusätzlich zur Basistherapie empfohlen:
Harnsäurehaltige Steine (>10%)
- Kein Alkohol
- Wenig Fleisch, Fisch und Wurst
- Lakto-vegetabile Kost: Gemüse, Getreide, Kartoffeln, Obst, Milchprodukte
Struvit-/Infektsteine (5-10%)
- Therapie mit einem geeignetem Antibiotikum
Zystinsteine (0,5%)
- Bei Erwachsenen, Flüssigkeitszufuhr von mehr als 3,5 l pro Tag
- Alkalisierungstherapie